
1. Giới thiệu chung
Viêm ruột thừa cấp là tình trạng viêm nhiễm cấp tính của ruột thừa, một đoạn ruột nhỏ nằm ở phần dưới bên phải của bụng, gần chỗ nối của ruột non và ruột già. Viêm ruột thừa cấp là một trong những nguyên nhân phổ biến nhất gây đau bụng đột ngột và cần phẫu thuật khẩn cấp. Nếu không được chẩn đoán và điều trị kịp thời, viêm ruột thừa cấp có thể dẫn đến các biến chứng nghiêm trọng như vỡ ruột thừa, viêm phúc mạc, và áp xe ổ bụng, gây nguy hiểm
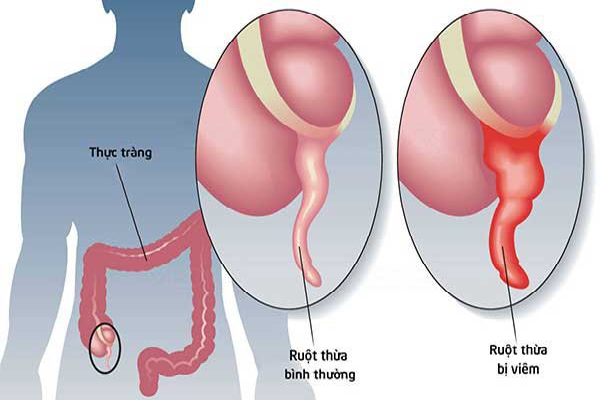
đến tính mạng.
2. Dịch tễ học
Viêm ruột thừa cấp là tình trạng phổ biến trên toàn cầu. Theo thống kê, tỷ lệ mắc viêm ruột thừa cấp vào khoảng 7-8% dân số toàn cầu trong suốt cuộc đời . Ở Hoa Kỳ, viêm ruột thừa cấp chiếm khoảng 250,000 đến 300,000 ca phẫu thuật cắt ruột thừa mỗi năm . Viêm ruột thừa cấp thường gặp nhất ở người trẻ, đặc biệt là trong độ tuổi từ 10 đến 30 tuổi. Tuy nhiên, bệnh cũng có thể xảy ra ở mọi lứa tuổi, bao gồm cả trẻ em và người già.
Nam giới có nguy cơ mắc viêm ruột thừa cao hơn nữ giới, với tỷ lệ mắc bệnh ở nam giới là khoảng 1.4 lần so với nữ giới. Một nghiên cứu tại châu Âu cho thấy tỷ lệ mắc bệnh là 100-151 trường hợp trên 100,000 dân mỗi năm . Ở Việt Nam, mặc dù chưa có số liệu thống kê cụ thể, nhưng viêm ruột thừa cấp cũng là một trong những nguyên nhân phổ biến nhất dẫn đến phẫu thuật cấp cứu.
3. Nguyên nhân và các yếu tố nguy cơ
Nguyên nhân của viêm ruột thừa cấp thường liên quan đến tắc nghẽn lòng ruột thừa, dẫn đến sự ứ đọng và phát triển của vi khuẩn, gây viêm nhiễm và áp lực bên trong ruột thừa.
Nguyên nhân chính bao gồm:
- Tắc nghẽn do phân: Phân cứng có thể kẹt trong lòng ruột thừa, dẫn đến tắc nghẽn. Đây là nguyên nhân phổ biến nhất của viêm ruột thừa cấp.
- Tăng sản lympho: Ở trẻ em và thanh thiếu niên, mô lympho bên trong ruột thừa có thể phì đại và gây tắc nghẽn.
- Sỏi ruột thừa: Các mảnh vật nhỏ như sỏi phân có thể làm tắc lòng ruột thừa.
- Khối u hoặc dị vật: Đôi khi, khối u hoặc dị vật lạ có thể gây tắc nghẽn lòng ruột thừa.
Các yếu tố nguy cơ bao gồm:
- Tiền sử gia đình: Người có người thân trong gia đình từng bị viêm ruột thừa có nguy cơ mắc bệnh cao hơn.
- Chế độ ăn uống: Chế độ ăn ít chất xơ có thể làm tăng nguy cơ viêm ruột thừa do tăng nguy cơ tắc nghẽn phân. Một số nghiên cứu cho thấy những người có chế độ ăn nhiều chất xơ có tỷ lệ mắc viêm ruột thừa thấp hơn đáng kể.
- Nhiễm khuẩn: Một số loại nhiễm khuẩn, như viêm họng do Streptococcus, có thể liên quan đến viêm ruột thừa, mặc dù cơ chế này chưa được hiểu rõ.
4. Sinh bệnh học (Pathophysiology)
Cơ chế phát triển của viêm ruột thừa cấp bắt đầu khi lòng ruột thừa bị tắc nghẽn. Sự tắc nghẽn này dẫn đến sự tích tụ của chất nhầy và dịch trong lòng ruột thừa, tạo điều kiện thuận lợi cho vi khuẩn phát triển. Các vi khuẩn này gây viêm và làm tăng áp lực bên trong ruột thừa, dẫn đến:
- Sưng và viêm: Áp lực tăng cao làm cản trở dòng máu cung cấp cho ruột thừa, gây hoại tử tế bào và làm mỏng thành ruột thừa.
- Hoại tử và thủng: Nếu không được điều trị, áp lực và viêm nhiễm có thể gây hoại tử và thủng ruột thừa, giải phóng vi khuẩn và dịch viêm vào khoang bụng, gây viêm phúc mạc.
- Biến chứng: Các biến chứng có thể bao gồm viêm phúc mạc toàn thể, áp xe quanh ruột thừa, và nhiễm trùng huyết.
5. Triệu chứng lâm sàng
Các triệu chứng của viêm ruột thừa cấp thường xuất hiện đột ngột và tiến triển trong vòng vài giờ. Triệu chứng điển hình bao gồm:
- Đau bụng: Đau thường bắt đầu ở vùng quanh rốn sau đó lan xuống hố chậu phải. Đau có thể trở nên nghiêm trọng hơn khi di chuyển, ho, hoặc khi áp lực vào vùng bụng dưới bên phải (dấu hiệu Blumberg).
- Buồn nôn và nôn: Khoảng 90% bệnh nhân viêm ruột thừa cấp sẽ có triệu chứng này.
- Sốt nhẹ: Sốt thường dao động từ 37.5°C đến 38°C. Sốt cao có thể chỉ ra biến chứng như viêm phúc mạc.
- Chán ăn: Mất cảm giác thèm ăn là triệu chứng phổ biến ở bệnh nhân viêm ruột thừa cấp.
- Táo bón hoặc tiêu chảy: Một số bệnh nhân có thể bị táo bón, trong khi những người khác có thể trải qua tiêu chảy, đặc biệt là ở trẻ em.
6. Phương pháp chẩn đoán
a. Khám lâm sàng
- Dấu hiệu đau hố chậu phải: Đau khi ấn vào vùng bụng dưới bên phải.
- Phản ứng thành bụng: Co cứng thành bụng khi ấn nhẹ.
- Dấu hiệu Blumberg (Rebound tenderness): Đau nhói khi nhả tay sau khi ấn vào bụng.
- Dấu hiệu Rovsing: Đau ở hố chậu phải khi ấn vào bụng dưới bên trái.
b. Xét nghiệm máu
- Số lượng bạch cầu: Tăng cao, thường trên 10,000/mm³, cho thấy tình trạng viêm nhiễm.
- CRP (C-reactive protein): Tăng cao trong viêm ruột thừa cấp, đặc biệt là khi có biến chứng.
c. Chẩn đoán hình ảnh
- Siêu âm: Là phương pháp đầu tay, giúp phát hiện ruột thừa sưng to, có dịch xung quanh, và dấu hiệu viêm nhiễm. Độ nhạy và đặc hiệu của siêu âm trong chẩn đoán viêm ruột thừa là khoảng 85%.
- CT scan: Có độ nhạy và đặc hiệu cao hơn, lên đến 95-98%. CT scan giúp đánh giá kích thước ruột thừa, mức độ viêm, và có thể phát hiện biến chứng như áp xe hoặc vỡ ruột thừa.
- MRI: Thường được sử dụng cho phụ nữ mang thai và trẻ em để tránh tiếp xúc với bức xạ từ CT scan.
d. Tiêu chuẩn chẩn đoán
Alvarado score: Là thang điểm dựa trên triệu chứng lâm sàng và kết quả xét nghiệm để đánh giá khả năng mắc viêm ruột thừa. Thang điểm này bao gồm các yếu tố như đau hố chậu phải, sốt, buồn nôn, và tăng bạch cầu.
7. Điều trị
a. Điều trị nội khoa
Kháng sinh: Có thể được sử dụng trong các trường hợp viêm ruột thừa không biến chứng, hoặc như một biện pháp chuẩn bị trước phẫu thuật. Các nghiên cứu chỉ ra rằng kháng sinh có thể hiệu quả trong khoảng 60-80% các trường hợp viêm ruột thừa không biến chứng, nhưng có nguy cơ tái phát cao.
b. Phẫu thuật cắt ruột thừa (Appendectomy) 
Phẫu thuật nội soi (Laparoscopic appendectomy): Phương pháp phổ biến nhất hiện nay, có ưu điểm ít đau, thời gian hồi phục ngắn, và giảm nguy cơ nhiễm trùng vết mổ. Phẫu thuật nội soi có tỷ lệ biến chứng thấp và bệnh nhân có thể xuất viện sau 1-2 ngày.
Phẫu thuật mở (Open appendectomy): Được sử dụng khi phẫu thuật nội soi không thể thực hiện được hoặc trong trường hợp ruột thừa đã vỡ, gây viêm phúc mạc. Phẫu thuật mở yêu cầu thời gian hồi phục dài hơn và có nguy cơ nhiễm trùng vết mổ cao hơn.
c. Điều trị bảo tồn
Áp dụng cho các trường hợp viêm ruột thừa không biến chứng hoặc khi phẫu thuật không khả thi. Điều trị bao gồm sử dụng kháng sinh và theo dõi chặt chẽ. Tuy nhiên, tỷ lệ tái phát cao, và nhiều trường hợp cần phải phẫu thuật cắt ruột thừa sau đó.
d. Quản lý sau phẫu thuật
Theo dõi các dấu hiệu nhiễm trùng, chăm sóc vết mổ, và hỗ trợ bệnh nhân phục hồi chức năng tiêu hóa.
Khuyến khích bệnh nhân vận động nhẹ nhàng sớm để giảm nguy cơ biến chứng như huyết khối tĩnh mạch sâu.
8. Tiên lượng và biến chứng
Tiên lượng của viêm ruột thừa cấp thường tốt nếu được chẩn đoán và điều trị kịp thời. Tỷ lệ tử vong của viêm ruột thừa cấp không biến chứng rất thấp, dưới 1%. Tuy nhiên, tỷ lệ tử vong tăng lên đáng kể nếu có biến chứng như viêm phúc mạc hoặc nhiễm trùng huyết.
Biến chứng có thể gặp bao gồm:
Viêm phúc mạc: Khi ruột thừa vỡ, vi khuẩn và dịch viêm xâm nhập vào khoang bụng, gây viêm phúc mạc. Đây là một biến chứng nghiêm trọng và cần điều trị khẩn cấp.
Áp xe ruột thừa: Áp xe hình thành xung quanh ruột thừa viêm, có thể cần dẫn lưu mủ và sử dụng kháng sinh.
9. Phòng ngừa
- Chế độ ăn uống: Ăn nhiều chất xơ có thể giúp giảm nguy cơ tắc nghẽn phân trong ruột thừa, từ đó giảm nguy cơ viêm ruột thừa. Một nghiên cứu cho thấy rằng chế độ ăn giàu chất xơ có thể giảm nguy cơ viêm ruột thừa khoảng 20-30%.
- Nhận thức về triệu chứng: Khuyến khích bệnh nhân và cộng đồng nhận biết các triệu chứng của viêm ruột thừa để kịp thời tìm kiếm sự chăm sóc y tế.
- Giáo dục y tế cộng đồng: Tăng cường giáo dục về bệnh viêm ruột thừa trong cộng đồng để giảm tỷ lệ mắc bệnh và các biến chứng liên quan.
10. Kết luận
Viêm ruột thừa cấp là một tình trạng y tế khẩn cấp phổ biến, đòi hỏi chẩn đoán và điều trị kịp thời để tránh các biến chứng nguy hiểm. Nhận thức về triệu chứng, áp dụng các phương pháp chẩn đoán hiện đại, và điều trị thích hợp là chìa khóa để đảm bảo tiên lượng tốt cho bệnh nhân. Giáo dục y tế cộng đồng và sự tham gia của các chuyên gia y tế là rất quan trọng để nâng cao nhận thức và chăm sóc sức khỏe hiệu quả.
11. Tài liệu tham khảo
Addiss DG, Shaffer N, Fowler BS, Tauxe RV. "The epidemiology of appendicitis and appendectomy in the United States". Am J Epidemiol. 1990.
Andersson RE. "The natural history and traditional management of appendicitis revisited: spontaneous resolution and predominance of prehospital perforations imply that a correct diagnosis is more than an early diagnosis". World J Surg. 2007.
Bhangu A, Soreide K, Di Saverio S, Assarsson JH, Drake FT. "Acute appendicitis: modern understanding of pathogenesis, diagnosis, and management". Lancet. 2015.
Humes DJ, Simpson J. "Acute appendicitis". BMJ. 2006.
Livingston EH, Woodward WA, Sarosi GA, Haley RW. "Disconnect between incidence of nonperforated and perforated appendicitis: implications for pathophysiology and management". Ann Surg. 2007.
Để đặt lịch khám hoặc tư vấn cùng PGS.TS.BS Nguyễn Anh Tuấn, quý khách vui lòng liên hệ:

 đến tính mạng.
đến tính mạng.

